Респираторная микоплазма (Mycoplasma pneumoniae) является одним из наиболее распространенных патогенов, который вызывает острые заболевания нижних дыхательных путей, наряду с пневмококком, гемофильной палочкой и вирусами [1]. Известно, что эффект колонизации дыхательного тракта определен у 14 видов микоплазм, в том числе у Mycoplasma hominis и Ureaplasma urealyticum [2–4]. Особенности респираторных микоплазм – внутриклеточная локализация, устойчивость к β-лактамным антибиотикам, способность к длительной персистенции в организме человека, а также невозможность культивирования на стандартных питательных средах – сформировали их «атипичность» [5]. К такого рода возбудителям, помимо микоплазм, относят Legionella pneumophila, Chlamydophila pneumonia, Chlamydia trachomatis, Chlamydia psittaci [6].
Больные микоплазмозом и носители микоплазм являются источниками возбудителя инфекции при респираторном микоплазмозе, заражение происходит преимущественно с помощью аэрозольного механизма передачи. При этом эпидемический процесс может проявляться как спорадическими случаями, так и вспышками, которые в ряде стран отличаются цикличностью [7, 8]. По данным разных авторов, в общей структуре внебольничных пневмоний в последнее десятилетие доля пневмоний микоплазменной этиологии увеличилась на 10–40% [7, 9–13]. Описана симптоматика респираторного микоплазмоза, определены принципы лабораторной диагностики, рассмотрены вопросы оптимальной этиотропной терапии [14]. Последние чрезвычайно важны, поскольку микоплазменная пневмония (МП) не всегда поддается лечению антимикробными препаратами первой линии. Чаще всего в литературе приводятся данные о респираторном микоплазмозе в педиатрической практике, а микоплазмоз взрослых приоритетно касается патологии урогенитальной системы [15–18]. Последнее определяется эпидемиологическими особенностями микоплазмоза, особенно частотой встречаемости заболевания в определенных возрастных группах, чаще у школьников, подростков и лиц молодого возраста [19–22]. В то же время представляют интерес клинические особенности респираторного микоплазмоза у взрослых пациентов, жителей разных регионов России и мира.
Цель исследования – клинико-лабораторная характеристика и изучение специфики лечения МП у взрослых пациентов.
Материалы и методы
Проанализировано клиническое течение МП у 98 больных, проходивших лечение в ГБУЗ «Специализированная клиническая инфекционная больница» (ГБУЗ СКИБ) Министерства здравоохранения Краснодарского края в 2017–2019 гг. Больные были в возрасте от 18 лет до 71 года, средний возраст – 32,9 ± 1,3 года, из них 63 (63,3%) мужчины и 35 (35,7%) женщин.
Наличие пневмонии устанавливали на основании анамнестических, физикальных, инструментальных и лабораторных методов обследования. Микоплазменную этиологию пневмонии подтверждали методом иммуноферментного анализа (ИФА), определи антитела IgА, IgM, IgG к антигенам Mycoplasma pneumoniae, используя сертифицированные наборы реагентов ЗАО «Вектор-Бест» (Россия). Диагноз «микоплазменная инфекция» считали верифицированным в случае обнаружения ранних антител (IgА и/или IgM), уровень которых при повторном исследовании в динамике нарастал, убывал, либо не изменялся, что исключало вероятность ложноположительных результатов, а также при наличии IgА и/или IgM в сочетании с IgG. При первом серологическом исследовании, которое проводили в среднем на 8,3 ± 1,0 (2÷18) день болезни, IgА к микоплазменному антигену были обнаружены у 63 (64,3%) больных, IgM – у 43 (43,9%) и IgG – у 46 (46,9%). При повторном исследовании крови, взятой в среднем на 14,9 ± 0,8 (9÷24) день болезни, IgА к микоплазменному антигену были обнаружены у 71 (72,4%) больного, IgM – у 48 (49,0%) и IgG – у 49 (50,0%).
У всех пациентов исключали другую возможную этиологию пневмонии, а также микст-инфицирование, исследовав методом ИФА сыворотку крови на наличие антител к хламидиям, с помощью иммунохроматографического исследования – на присутствие растворимого антигена легионелл в моче. В 41 (41,2%) случае, когда у пациентов удавалось получить мокроту, проводили ее бактериологическое исследование, в том числе на микобактерии туберкулеза. При обнаружении какой-либо бактериальной флоры пациента из наблюдения исключали в связи с сочетанной инфекцией.
Результаты
Пациенты поступали в стационар с 1-го по 15-й день заболевания, в среднем на 6,0 ± 0,3 день и проводили в стационаре 9,1 ± 0,2 (5÷20) дней.
Предварительные диагнозы, поставленные врачами-инфекционистами, были следующими: «внебольничная пневмония» – у 71 (72,4%) больного, «острое респираторное заболевание» – у 23 (23,5%), «бактериальная кишечная инфекция» – у 1 (1,0%), «острое нарушение мозгового кровообращения?» – у 1(1,0%) и «менингит неуточненный» – у 2 (2,0%).
В эпидемиологическом анамнезе 6 (6,1%) больных отмечали контакт с людьми, имеющими симптомы острого респираторного заболевания, 12 (12,2%) – контакт и переохлаждение. 80 (81,6%) пациентов связывали свой недуг с переохлаждением. Максимальное число больных поступало в стационар в холодное время года: в осенние месяцы – 26 (26,5%), в зимние – 32 (32,7%) и в весенние – 24 (24,5%).
Превалировало среднетяжелое течение болезни (96–98,0%). Тяжелая форма МП отмечена у 2 (2,0%) человек. В одном случае тяжелое течение было сопряжено со старческим возрастом, фоновой патологией и осложнениями в виде двустороннего гидроторакса и кровохарканья, во втором – с развившейся дыхательной недостаточностью 1 степени.
Сопутствующие заболевания (состояния) были отмечены у 48 (49,0%) больных. Патологию урогенитальной системы в анамнезе имели 12 (12,2%) пациентов, сердечно-сосудистой системы – 11 (11,2%), желудочно-кишечного тракта – 10 (10,2%), эндокринной системы – 9 (9,2%), печени – 6 (6,1%), дыхательной системы в виде хронических неспецифических заболеваний легких и бронхиальной астмы – 5 (5,1%), ЛОР-органов – 5 (5,1%), аллергические реакции – 5 (5,1%), латентные герпесвирусные инфекции – 4 (4,01%), заболевания кожи и глаз – по 1 (1,0%), беременность – 3 (3,1%).
У 79 (80,6%) пациентов МП начиналась остро с фебрильной температуры средней продолжительностью 4,7 ± 1,0 сут., у 9 (9,2%) заболевание сопровождалось кратковременной (2,3 ± 0,9 дня) пиретической температурой при острейшем начале, у 10 (10,2%) – подострым началом с субфебрилитета. Фебрильная температура в 59 (60,2%) случаях сменялась субфебрилитетом, а общая продолжительность температурной реакции составила 7,3 ± 1,0 сут. Повышенная температура сопровождалось слабостью и недомоганием у всех больных, потливостью – у 53 (54,1%), головной болью – у 23 (23,5%), ломотой в теле – у 21 (21,4%), ознобом – у 18 (18,4%). Снижение аппетита отмечали 2 (2,0%) пациента, головокружение и сухость во рту – также по 2 (2,0%).
Значимым клиническим проявлением заболевания, помимо интоксикационного синдрома, был респираторный. Зачастую у пациентов обнаруживали признаки поражения верхних дыхательных путей: першение в горле – у 72 (73,5%), боли в горле при глотании – у 48 (49,0%), заложенность носа – у 45 (45,9%) и ушей – у 6 (6,1%), осиплость голоса – у 5 (5,1%). Объективно при осмотре ротоглотки у 86 (87,8%) больных выявляли ее гиперемию. Поражения нижних отделов респираторного тракта в виде сухого кашля отмечали 35 (35,7%) пациентов, кашля с выделением скудной мокроты – 63 (64,3%), приступообразного кашля – 27 (27,6%), болей в груди при дыхании – 24 (24,5%), одышки при физической нагрузке –11 (11,2%), затрудненного дыхания – 6 (6,1%), аускультативных признаков жесткого дыхания – 92 (93,9%), разнообразных (сухих и/или влажных) хрипов в легких – 81 (82,7%).
Рентгенологические признаки пневмонии были установлены у всех пациентов при первом исследовании в среднем на 7,1 ± 0,3 день болезни. По степени заинтересованности легочной ткани процесс в 91 (92,9%) случае был односторонним, в 58 (59,2%) случаях было поражено правое легкое, в 33 (33,7%) – левое. В 7 (7,1%) случаях пневмония была двусторонней. Очаговую пневмонию установили у 81 (82,6%) больного, полисегментарную – у 17 (17,4%). Интерстициальной пневмонии не регистрировали.
Повторное рентгенологическое исследование проводили 85 (86,7%) пациентам на 13,7 ± 0,4 день болезни. У 55 (64,7%) признаки пневмонии в динамике исчезли, в остальных 30 (35,3%) случаях на фоне положительной динамики были обнаружены остаточные признаки воспаления легочной ткани.
В результатах общего анализа крови при поступлении существенных изменений не наблюдалось: у 30 (30,6%) больных отмечен умеренный лейкоцитоз (10,2–20,7 х 109/л, в среднем 13,3 ± 0,5 х 109/л), у 39 (39,8%) – относительный моноцитоз, у 6 (6,1%) – нейтрофильный палочкоядерный сдвиг и у 8 (8,2%) – нейтрофильный сегментоядерный сдвиг. Остальные показатели не отличались от нормы.
В биохимических исследованиях крови регистрировали повышение уровня С-реактивного белка (СРБ) у всех 76 обследованных на данный показатель пациентов со средними значениями 63,3 ± 5,8 мг/л (6,3–225,7 мг/л при норме 0–5,0 мг/мл). Повышение активности ферментов выявили у всех обследованных на соответствующий показатель: КФК – у 28 больных со средними показателями 405,07 ± 32,9 Ед/л (норма – 25–200 Ед/л), АСТ – у 16 больных со средними показателями 51,4 ± 3,2 Ед/л (норма – 5–40 Ед/л), АЛТ – у 15 пациентов со средними показателями 67,5 ± 6,7 Ед/л (норма – 5–40 Ед/л). Уровень активности ЛДГ был выше нормы у 24 из 52 обследованных со средними показателями 494,3 ± 13,9 Ед/л (норма – 207–404 Ед/л).
Микроскопическое и бактериологическое исследование мокроты, которую удалось получить только у 41 (41,2%) пациента, выявило преимущественно слизисто-гнойный (53,7%), гнойный (36,5%), иногда слизистый (9,8%) ее характер с примесью крови (7,3%).
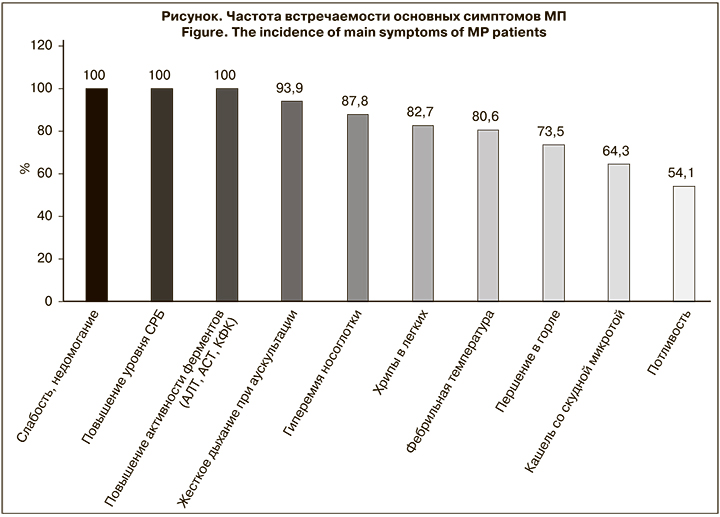
Основные диагностические признаки МП, которые встречались более чем у 50% больных, представлены на рисунке. Для большинства пациентов характерными были острое начало, слабость и недомогание, жесткое дыхание при аускультации, гиперемия носоглотки, хрипы в легких, фебрильная температура, повышение уровня СРБ, першение в горле, кашель со скудной мокротой и повышение активности ЛДГ.
Все пациенты получали этиотропное лечение антимикробными препаратами. Учитывая неизвестную этиологию пневмонии при поступлении, пациентами чаще всего назначали средние терапевтические дозы цефалоспоринов III поколения для парентерального введения, монотерапию которыми ограничивали только в 27 (27,6%) случаях. 39 (39,8%) пациентов получали комбинацию цефалоспоринов с фторхинолонами, 26 (26,5%) – с макролидами. Значительно реже назначали монотерапию макролидами и комбинацию макролидов с фторхинолонами – 2 (2,0%) и 4 (4,1%) больным соответственно. Один курс антимикробной терапии получили 78 (79,6%) больных, однократную замену препаратов (2-й курс) производили у 18 (18,4%) пациентов, двукратную (3-й курс) – у 2 (2,0%). Средняя продолжительность антимикробной терапии составила 9,8 ± 0,2 дня. Все пациенты выздоровели, неблагоприятных исходов не отмечено.
Приводим клинические наблюдения.
Клиническое наблюдение 1.
Больная Е., 31 год, бригадой скорой медицинской помощи госпитализирована в ГБУЗ СКИБ 15.08.2017, на 6-й день болезни.
Жалобы на общую слабость, недомогание, потливость, повышение температуры тела до 39 0С, першение и боли в горле, приступообразный сухой кашель.
Заболела остро 10.08.2017, когда появились перечисленные симптомы. За медицинской помощью к участковому врачу обратилась 11.08. Был назначен амоксициллин 1000 мг, который пациентка принимала с 12.08. В связи с отсутствием улучшения самочувствия вызвала бригаду скорой медицинской помощи.
Контактов с больными, имеющими признаки простудных заболеваний, не имела. В то же время по роду профессиональной деятельности ежедневно общается с большим количеством людей. Отмечает и переохлаждение. Проживает в благоустроенной квартире с семьей, все члены которой здоровы.
Объективно при поступлении: состояние средней степени тяжести. Температура тела – 37,3 0С. Телосложение нормостеническое. Кожные покровы повышенной влажности. Периферические лимфоузлы не увеличены. Менингеальных знаков нет. Очаговой неврологической симптоматики нет.
Ротоглотка гиперемирована, миндалины не увеличены. Носовое дыхание затруднено. В легких дыхание жесткое, ослаблено в нижних отделах, больше справа, хрипы не прослушиваются. Тоны сердца не приглушены, шумов нет, деятельность сердца ритмичная. ЧДД – 18 в минуту. Сатурация кислорода – 98%. ЧСС – 82 в минуту. АД – 120/80 мм рт. ст. Печень и селезенка не увеличены. Симптом поколачивания отрицательный с обеих сторон. Нарушений мочеиспускания нет.
Был поставлен предварительный диагноз: «внебольничная правосторонняя пневмония? Сопутствующие заболевания: беременность 12 нед.».
Общий анализ крови от 16.08: лейкоциты – 9,0 х 109/л, лимфоциты – 0,6 х 109/л, моноциты – 0,6 х 109/л, гранулоциты – 4,8 х 109/л, эритроциты – 4,44 х 1012/л, гемоглобин – 124,0 г/л, тромбоциты – 275 х 109/л, СОЭ – 13 мм/ч.
Общий анализ мочи от 16.08 без отклонений от нормы.
Биохимическое исследование крови от 16.08: мочевина – 3,1 ммоль/л, креатинин – 79 мкмоль/л, ЛДГ – 406 Ед/л, КФК – 103 Ед/л, СРБ – 166,6 мг/л, АЛТ – 14 Ед/л, АСТ – 22 Ед/л, глюкоза – 4,2 ммоль/л.
Электрокардиограмма от 16.08. синусовый ритм – 90 в минуту. Отклонение электрической оси сердца влево. Нарушение внутрижелудочковой проводимости.
На рентгенограмме легких от 16.08 признаки правосторонней пневмонии.
Иммуноферментные исследования от 18.08: IgM и IgG к Chlamydophila pneumonia – не обнаружены; IgА к Mycoplasma pneumoniae – 1,441 (результат положительный), IgМ – 1,307 (положительный), IgG – 0,053 (отрицательный). В динамике от 25.08: IgА к Mycoplasma pneumoniae – 3,388 (положительный), IgМ – 2,317 (положительный), IgG – 1,359 (положительный).
Иммунохроматографическое исследование на выявление антигена легионелл в моче от 18.08: результат отрицательный.
ПЦР соскоба со слизистой оболочки носоглотки на РНК вирусов гриппа от 16.08: результат отрицательный.
Спирометрия от 18.08: легкая рестрикция.
Мокроту для микроскопического и бактериологического исследования собрать не удалось (кашель сухой).
Клинический диагноз: «внебольничная правосторонняя пневмония, обусловленная Mycoplasma pneumoniae, средней степени тяжести. Сопутствующие заболевания: беременность 12 нед.; генитальный кандидоз, анемия I степени».
Лечение: цефтриаксон 2,0 в сутки внутримышечно (с 15 по 25.08), спирамицин 3 мг 3 раза в сутки перорально (с 16 по 25.08). Патогенетическая и симптоматическая терапия: дезинтоксикация, жаропонижающие препараты, полоскание ротоглотки, щелочные ингаляции.
Во время пребывания в стационаре самочувствие постепенно улучшалось. На 3-й день госпитализации (8-й день болезни) нормализовалась температура. Сухой приступообразный кашель, слабость и потливость, как и объективно расцененное среднетяжелое состояние сохранялись до 8-го дня госпитализации (14-го дня болезни). Выписана с выздоровлением 25.08; рекомендован охранительный режим.
Таким образом, наличие пневмонии с продолжительным респираторным синдромом и противомикоплазменных антител с закономерной для острого инфекционного процесса динамикой позволили диагностировать у пациентки МП. При выборе антимикробных препаратов учитывали этиологию заболевания и наличие беременности. Длительность респираторного синдрома в виде катара верхних дыхательных путей, приступообразного сухого кашля, сохраняющегося на фоне прекращения лихорадки и разрешения пневмонии, отсутствие типичных для бактериальных и вирусных пневмоний изменений общего анализа крови послужили мотивацией к расширению лабораторной диагностики для поиска атипичных возбудителей.
Клиническое наблюдение 2.
Больной М., 26 лет, бригадой скорой медицинской помощи госпитализирован в ГБУЗ СКИБ 18.09.2017, на 6-й день болезни.
Жалобы на общую слабость, недомогание, повышение температуры тела до 39,5 0С, влажный кашель, першение в горле, заложенность носа.
Заболел остро 13.09, когда появились слабость, недомогание, озноб, ломота в мышцах и суставах, заложенность носа, першение в горле, повышение температуры тела до 38,8 0С. Самостоятельно принимал парацетамол, состояние не улучшалось. 15.09 присоединился кашель. К лечению добавил цефиксим, но состояние ухудшалось, усилился кашель, температура достигла 39,5 0С. 18.09 вызвал бригаду скорой медицинской помощи.
Контактов с больными, имеющими признаки простудных заболеваний, не имел. Проживает в благоустроенной квартире с семьей, все члены которой здоровы. Возможно переохлаждение.
Объективно при поступлении: состояние средней степени тяжести, температура тела – 38,5 0С. Кожные покровы нормальной окраски, сыпи нет. Периферические лимфоузлы не увеличены. Менингеальных знаков нет. Очаговой неврологической симптоматики нет.
Ротоглотка гиперемирована, слизистая зернистая, миндалины не увеличены. Носовое дыхание не затруднено. В легких дыхание жесткое, ослаблено в нижних отделах, хрипы не прослушиваются. Тоны сердца не приглушены, шумов нет, деятельность сердца ритмичная. ЧДД – 18 в минуту. Сатурация кислорода – 98%. ЧСС – 80 в минуту. АД – 120/80 мм рт. ст. Печень и селезенка не увеличены. Симптом поколачивания отрицателен с обеих сторон. Нарушений мочеиспускания нет. Был поставлен предварительный диагноз: «острая респираторная инфекция».
Общий анализ крови от 18.09: лейкоциты 10,1 х 109/л, лимфоциты – 1,7 х 109/л, моноциты – 1,3 х 109/л, гранулоциты – 7,1 х 109/л, эритроциты – 4,37 х 1012/л, гемоглобин – 128,0 г/л, тромбоциты – 177 х 109/л, СОЭ – 18 мм/ч.
Общий анализ мочи от 18.09 без отклонений от нормы.
Биохимическое исследование крови от 18.09: мочевина – 3,7 ммоль/л, креатинин – 78 мкмоль/л, ЛДГ – 332 Ед/л, КФК – 1250 Ед/л, СРБ – 59,2 мг/л, АЛТ – 23 Ед/л, АСТ – 27 Ед/л, глюкоза – 4,6 ммоль/л.
Электрокардиограмма от 04.10: синусовая брадикардия 55 в минуту. Вертикальное положение электрической оси сердца.
На рентгенограмме легких от 18.09 начальные признаки левосторонней пневмонии. На рентгенограмме легких от 25.09 левосторонняя сегментарная пневмония без видимой динамики.
Компьютерная томограмма легких от 27.09: признаки двусторонней нижнедолевой бронхопневмонии.
Иммуноферментные исследования от 26.09: IgM и IgG к Chlamydophila pneumonia не обнаружены; IgА к Mycoplasma pneumoniae – 3,762 (езультат положительный), IgМ – 1,587 (положительный), IgG – 1,285 (положительный). В динамике от 02.10: IgА к Mycoplasma pneumoniae – 4,816 (положительный), IgМ 2,903 – (положительный), IgG – 2,296 (положительный).
Микроскопия мокроты от 20.09: цвет белесоватый, характер слизисто-гнойный, консистенция умеренно вязкая, форма комковидная, реакция нейтральная, лейкоциты – большое количество в поле зрения, альвеолярный эпителий единичный, плоский эпителий – 3,6 в поле зрения. Бактериологическое исследование мокроты от 21.09: микрофлора, включая туберкулезную палочку, не выделена.
Клинический диагноз: «внебольничная двусторонняя полисегментарная пневмония, обусловленная Mycoplasma pneumoniae, средней степени тяжести».
Лечение: цефтриаксон 2,0 в сутки внутримышечно (с 18 по 22.09), левофлоксацин 500 мг 2 раза в сутки внутривенно (с 19 по 22.09), левофлоксацин 500 мг 2 раза в сутки перорально (с 23 по 28.09), азитромицин 0,5 в сутки перорально (с 28.09 по 04.10). Патогенетическая и симптоматическая терапия: дезинтоксикация, жаропонижающие препараты, щелочные ингаляции.
За время пребывания в стационаре самочувствие постепенно улучшалось. На 3-й день госпитализации (7-й день болезни) нормализовалась температура. Кашель становился все более редким, влажным, но сохранялся до 03.10. Объективно состояние расценивалось как среднетяжелое до 03.10 (15-й день госпитализации, 20-й день болезни).
Выписан с выздоровлением 04.10; рекомендован охранительный режим.
Наличие пневмонии с продолжительным респираторным синдромом и противомикоплазменных антител с закономерной для острого инфекционного процесса динамикой позволили подтвердить МП у данного больного. Особенностью заболевания в этом случае явились его длительное течение и тот факт, что первоначальное сочетание антимикробных препаратов (цефалоспоринов III поколения и фторированных хинолонов) способствовало купированию признаков интоксикации, но не препятствовало воспалению легочной ткани. Пациенту потребовалась продолжительная антимикробная терапия, включающая последовательный пероральный прием фторированных хинолонов и макролидов [23].
Обсуждение
Как показали наблюдения за пациентами, госпитализированными в Краснодаре, МП чаще встречается у молодых мужчин, в холодное время года, протекает в среднетяжелой форме с небольшим объемом вовлекаемой в воспалительный процесс легочной ткани.
Для верификации диагноза вполне успешно можно использовать серологические методы при условии исследования динамики антител для выявления закономерностей острого инфекционного процесса и ложных результатов. Кроме того, необходимо исключить другую возможную этиологию пневмонии, поэтому больным, помимо традиционного бактериологического анализа мокроты, целесообразно назначать расширенный спектр диагностических маркеров возбудителей.
Клиническими особенностями МП является острое начало, признаки интоксикации в виде фебрильной температуры, слабости и недомогания, сочетание симптомов поражения верхних (першение в горле, гиперемия носоглотки) и нижних (кашель со скудной мокротой, жесткое дыхание и хрипы в легких при аускультации) дыхательных путей, а также повышение активности С-реактивного белка и активности АЛТ, АСТ и КФК. При этом в общем анализе крови отсутствуют существенные изменения, типичные для бактериальной пневмонии.
Заболевание протекает благоприятно, осложнения развиваются крайне редко, преимущественно у лиц с фоновыми заболеваниями. В то же время 69 (70,4%) пациентов с МП нуждались в назначении комбинации антимикробных препаратов, в том числе фторхинолонов и макролидов. По-видимому, это обусловлено устойчивостью микоплазм к β-лактамным антибиотикам, которые (в частности, цефалоспорины) чаще всего применяют в качестве стартовых препаратов.
Выводы
1. МП у госпитализированных пациентов отличается благоприятным среднетяжелым течением без осложнений.
2. К основным диагностическим признакам МП следует отнести острое начало с фебрильной температуры, сочетание симптомов поражения верхних дыхательных путей с признаками односторонней пневмонии, которые обусловливают целесообразность дополнительного обследования и соответствующей коррекции этиотропной терапии.



